Гнездная алопеция: полный обзор, ч.2
Первая часть по ссылке
При рубцовой алопеции кожа в очаге поражения блестящая, фолликулярный аппарат не выражен. Клинические проявления рубцовой алопеции иногда вызывают затруднения в диагностике, в этом случае рекомендуется проведение гистологического исследования.
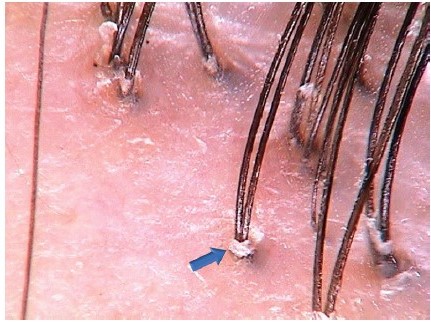
Рисунок 30. Плоский лишай (самая распространенная причина рубцовой алопеции) под трихоскопом.
Отмечаются очаги фолликулярного воспаления, чешуйки белого и бело-серебристого цвета образуют трубчатые структуры около стержня волоса. Слева виден очаг кожи с отсутствием фолликул(x70) [15, С. 284]
ГИСТОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ГА [11]
Выбор места является важным моментом при проведении биопсии волосистой части головы, хотя до сих пор нет единого мнения по этому поводу. Большинство исследователей считают, что при нерубцовых алопециях, в том числе при ГА и трихотилломании, необходимо проводить биопсию в центре очага, тогда как при рубцовых алопециях необходимо исследование периферического, активного очага.
Продолжаются споры о методах разреза биоптата. Многие дерматологи и патологи, с которыми солидарны и авторы статьи, придерживаются точки зрения, что горизонтальный разрез является более информативным в диагностике не только ГА, но и других видов нерубцовых алопеций: телогеновой, андрогенетической и трихотилломании.
Считается, что при вертикальном срезе в поле зрения попадают около 10% фолликулов, что не позволяет оценить реальную гистологическую картину, поэтому этот метод среза не подходит для диагностики телогеновой, андрогенетической и ГА. Сторонники горизонтальных срезов предлагают различные уровни разреза образца: 1 мм выше кожно-подкожного соединения; 1-1,5 мм ниже эпидермально-дермального соединения; 1-2 мм ниже эпидермиса. Frishberg D.P. и соавт., (1996) предлагают производить три или четыре среза на различном уровне и анализировать их на одном стекле.
Однако, независимо от уровня срезов, необходимо исследовать область перешейка (isthmic area), так это крайне актуально в подсчете фолликулярных единиц и фолликулярного соотношения, что часто является ключевым в диагностике нерубцовых алопеций. Как компромиссный вариант ряд исследователей поддерживают технику Тайлера (Tyler technique), которая предусматривает разрез биоптата вертикально и горизонтально.
Таким образом, несмотря на многочисленные достижения в патоморфологическом исследовании волос, остается много проблем, решение которых позволит улучшить качество диагностики и дифференциальной диагностики различных видов алопеций, в том числе и гнездной.
Гистологическая картина оценивается по следующим показателям: общее число фолликулярных единиц, соотношение анагеновых и телогеновых волос, уровень воспаления (расположение инфильтратов по отношению к фолликулу), состав клеточного инфильтрата, экзоцитоз воспалительных клеток в луковичный эпителий, наличие эозинофилов, клеток Лангерганса, плазматических и тучных клеток, дегенеративные изменения матрицы, наличие миниатюризированных фолликулов соответственно критериям 4 мм панч-биопсии (R.L. Barnhill и соавтор., 2010) . Для клинической оценки тяжести заболевания использовался индекс тяжести гнездной алопеции SALT ( Severity of Alopecia Tool Score, оценка тяжести алопеции).
Морфологические признаки ГА:
- Перибульбарные инфильтраты возникают за счет потери волосяным фолликулом в стадии анагена иммунной привилегированности, что выражается в экспрессии молекул МНС1 на клетках проксимальной части наружного корневого влагалища и клеток матрицы. Если инфильтраты слабо выражены, то необходимы дополнительные патоморфологические (в том числе и иммуногистохимические) признаки ГА. Так как малые лимфоциты могут быть замаскированы, т.е. перекрываются более крупными кератиноцитами, иммуногистохимическое исследование (окраска на CD3) позволяет не только определить расположение различных классов лимфоцитов относительно волосяного фолликула, но и доказать сам факт наличия лимфоцитов в инфильтрате.
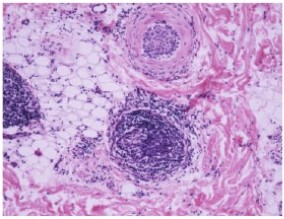
Рисунок 31. Гнездная алопеция. В поле зрения два волосяных фолликула.
В верхней части рисунка катагеновый волос с утолщенной (гиалинизированной) стекловидной мембраной. В перибульбарной части нижнего фолликула выраженный воспалительный инфильтрат («рой пчел»). Окраска гематоксилином и эозином. Ув. х100.
- Наличие эозинофилов в фиброзном тракте и вокруг луковицы. Причем эозинофилы могут быть единичными или многочисленными и по некоторым данным наблюдаются во всех стадиях ГА. Однако, по данным Е1. Dаrouti М. и совт., (2000), в биоптате пациентов с ГА чаще встречаются тучные клетки, чем эозинофилы.
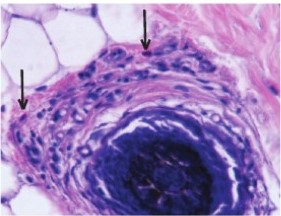
Рисунок 32. Гнездная алопеция. Наличие эозинофилов в перибульбарном воспалительном инфильтрате (стрелки). Окраска гематоксилином и эозином. Ув. х200.
- Повреждение матрицы волоса, которое может проявляется межклеточным (спонгиоз) и внутриклеточным отеком. В некоторых волосяных фолликулах наблюдается вакуольная дегенерация или некроз матрикса в зоне раннего формирования коры, чуть выше верхнего полюса дермального сосочка. Это может вызвать образование пространств (полостей) с акантолитическими некротическими клетками. Эти изменения очень характерны для ГА, но возникают в незначительном числе фолликулов и их бывает сложно обнаружить. Нуклеарный пикноз и апопотоз встречаются не только в кератиноцитах матрицы, но и в клетках наружного корневого влагалища и луковичных меланоцитах.
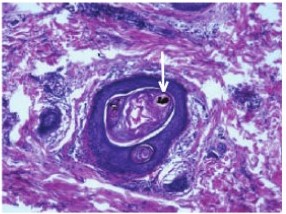
Рисунок33. Гнездная алопеция. Глыбки пигмента в просвете волосяного фолликула (трихомаляция) (стрелка).Окраска гематоксилином и эозином. Ув. х100.
При подострой стадии перибульбарная инфильтрация уменьшается, в биоптате преобладают катагеновые/телогеновые волосы, они могут вступить в фазу анагена через 100 дней (завершение телогеновой фазы), если патологический процесс остановится. При продолжении заболевания вокруг анагеновых волос снова формируются инфильтраты, фаза анагена становится очень короткой, фолликулы миниатюризируются, что в конечном итоге приведет к полной замене анагеновых волос катагеновыми и телогеновыми.
Хроническая стадия ГА гистологически характеризуется малым количеством или отсутствием терминальных волос и наличием миниатюризированных фолликулов, которые располагаются в средней и нижней части дермы и напоминают нормальные анагеновые фолликулы, развившиеся до 3 стадии, но не больше.
- «Наногеновые», то есть карликовые фолликулы. Такие фолликулы не только малы по размерам, но и характеризуются искаженным жизненным циклом. Матрикс наногеновых фолликулов гораздо меньше сосочка, который также уменьшен и содержит круглые ядра, как в катагеновых или телогеновых волосах. Наногеновые волосы имеют очень тонкие внутреннюю и внешнюю оболочку, но без центрального стержня или с плохо ороговевшим стрежнем. Более того, они имеют морфологические признаки анагена и катагена. То есть один фолликул демонстрирует фазы активного роста (митоз) и инволюции (апопотоз). Такое состояние может наблюдаться годами и, в конце концов, фолликул выпадет . В хронической стадии ГА также могут обнаруживаться морфологические признаки, напоминающие андрогенетическую и телоге-новую алопецию: свернутые корневые влагалища под волосяным сосочком, что вызывает дополнительные сложности диагностики.
ЛЕЧЕНИЕ ГА СОГЛАСНО ФЕДЕРАЛЬНЫМ КЛИНИЧЕСКИМ РЕКОМЕНДАЦИЯМ[14]
Медикаментозная терапия
1. Системная терапия при тяжелых формах ГА:
1.1. Глюкокортикостероидные препараты.
- преднизолон 200 мг в неделю перорально в течение 3 месяцев
Или
- преднизолон, начиная с 40 мг в сутки перорально (с постепенным снижением дозы) в течение 6 недель
Или
- преднизолон 80-100 мг в сутки перорально в течение 3 последовательных дней ежемесячно каждые 3 месяца
Или
- метилпреднизолон 250 мг 2 раза в сутки внутривенно в течение 3 последовательных дней каждые 3 месяца
Доказано, что глюкокортикостероиды ингибируют синтез различных цитокинов, например ФНОα, ИЛ-1, ИЛ-2, ИЛ-6. Глюкокортикостероиды остаются наиболее доступными среди иммуносупрессантов, они наиболее изучены, разработаны оптимальные варианты лечения, тактика и этапность их применения. Они особенно необходимы при острой вспышке процесса, для подавления которого рекомендуют ударные дозы.
Показанием к назначению глюкокортикостероидов внутрь может быть недавно возникшая ГА с поражением волосистой части головы не более 50% (при универсальной и длительно существующей ГА глюкокортикостероиды, как правило, неэффективны). Преднизолон назначают по 40 мг/сут в течение 6—8 нед с последующим постепенным снижением дозы в зависимости от состояния больного и динамики заболевания [3, С.43].
1.2. Антиметаболиты
- метотрексат 15-30 мг 1 раз в неделю перорально или подкожно в течение 9 месяцев; при получении положительного эффекта – продление терапии до 18 месяцев, при отсутствии положительного эффекта – отмена метотрексата
Или
- метотрексат 15-30 мг 1 раз в неделю перорально или подкожно в сочетании с преднизолоном 10-20 мг в сутки перорально до возобновления роста волос
1.3. Иммунодепрессанты.
- циклоспорин 2,5-6 мг на кг массы тела в сутки перорально в течение 2-12 месяцев. При достижении положительного клинического результата дозу постепенно понижают до полной отмены
Сильным антицитокиновым препаратом является циклоспорин А (Сандиммун-неорал). А. Gupta и соавт. приводят наблюдение за 6 пациентами с ГА, получавшими циклоспорин А по 6 мг/кг в сутки; продолжительность болезни у них составляла в среднем 8 лет. У всех 6 пациентов была отмечена некоторая степень повторного отрастания волос. Косметически приемлемое отрастание волос было у 3 из 6 пациентов. С момента начала лечения и до момента появления реакции проходило от 2 до 4 нед. Болезнь рецидивировала через 3 мес после прекращения введения препарата. В отличие от цитостатиков и других иммуносупрессоров циклоспорин А не повреждает иммунные клетки, не вызывает лимфоцитолиз, а действует на уровне цитокинов, нарушая, таким образом, кооперацию иммунокомпетентных клеток. Механизм реализации действия циклоспорина А при иммунозависимых дерматозах (в частности, при псориазе) связан с модуляцией кальциевых сигналов, подавлением фосфолипидного обмена, антагонистическим воздействием на мембранные клеточные рецепторы, ингибированием продукции лимфокинов, подавлением экспрессии тканевых антигенов II класса [3, С.43-44].
2. Системная терапия при локальной (ограниченной) ГА:
- цинка сульфат 5 мг на кг массы тела 3 раза в сутки перорально после еды в течение 3 месяцев
3. Наружная терапия при тяжелых формах ГА
- миноксидил, раствор 5% , 2 раза в сутки наружно под окклюзионную повязку до возобновления роста волос
Или
- клобетазола пропионат, мазь 0,05% 2 раза в сутки наружно под окклюзионную повязку с продолжительностью терапии до 2 месяцев
4. Наружная терапия при локальной (ограниченной) ГА:
4.1. Внутриочаговое введение глюкокортикостероидных препаратов.
- триамцинолона ацетонид каждые 4-6 недель в виде множественных внутрикожных инъекций с интервалом в 0,5-1 см по 0,1 мл вводится иглой 30 калибра длиной 0,5 дюйма. Максимальная доза триамцинолона ацетонида за сеанс должна составлять 20 мг. Для уменьшения болевых ощущений от инъекций до начала процедуры применяется местный анестезирующий препарат. При отсутствии положительного эффекта через 6 месяцев после начала лечения внутриочаговое введение препарата должно быть прекращено
Некоторые авторы [3, С.43] относят внутриочаговые инъекции триамцинолона к первой линии терапии у взрослых пациентов с потерей волос менее 50%. При этом наиболее предпочтительной является концентрация 5 мг/мл, а максимальный объем препарата на одну процедуру составляет 3 мл. Побочные эффекты данного метода лечения включают транзиторную атрофию кожи и телеангиэктазии, которые могут быть предупреждены использованием минимальных объемов препарата и количества инъекций, а также исключением поверхностных (интраэпидермальных) инъекций.
Или
- бетаметазона дипропионат (2 мг) + бетаметозона динатрия фосфат (5 мг): внутрикожное введение в очаг поражения из расчета 0,2 мл/см2. Очаг равномерно обкалывают, используя туберкулиновый шприц и иглу 25 калибра. Введение препарата проводится каждые 4 недели, общее количество введенного препарата на всех участках не должно превышать 2 мл в течение 2 недель
4.2. Миноксидил
- миноксидил, раствор 2% 2 раза в сутки наружно под окклюзионную повязку до возобновления роста волос
Или
- миноксидил, раствор 5% 2 раза в сутки наружно под окклюзионную повязку до возобновления роста волос.
4.3. Топические глюкокортикостероидные препараты:
- флуоцинолона ацетонид, крем 0,25% 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев.
Применение 2% крема флуоцинолона ацетонида 2 раза в сутки, оказывает положительный эффект у 61% больных ГА [3, С.43].
Или
- бетаметазона валерат, пена 0,1%, крем 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев
Или
- бетаметазона дипропионат, лосьон 0,05%, крем 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев
или
- клобетазола пропионат, крем 0,05% 2 раза в сутки наружно под окклюзионную повязку с продолжительностью терапии до 2 месяцев
А. Tosti и соавт. изучали эффективность 0,05% клобетазола пропионата в виде пены 2 раза в сутки 5 дней в неделю в течение 12 нед, применение которого приводило к возобновлению роста волос у 89% больных [3, С. 43].
Или
- гидрокортизона бутират, крем 0,1%, эмульсия 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев
Или
- мометазона фуроат, крем 0,1%, лосьон (С) 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев
Или
- метилпреднизолона ацепонат, крем 0,1%, эмульсия 2 раза в сутки наружно с продолжительностью терапии до 2 месяцев.
4.4. Аналоги простагландина F2a применяются при формировании алопеции в области роста ресниц
- латанопрост, раствор 0,03% ежедневно вечером наносить на основание ресниц верхнего века не менее 1 месяца до достижения клинического эффекта
Или
- биматопрост, раствор 0,03% ежедневно вечером наносить на основание ресниц верхнего века не менее 1 месяца до достижения клинического эффекта.
Немедикаментозная терапия
При локальной ГА – узкополосная фототерапия с использованием эксимерного лазера c длинной волны 308-нм. Начальная доза лазерного излучения – на 50 мДж/см2 меньше минимальной эритемной дозы; в последующем доза излучения увеличивается на 50 мДж/см2 каждые два сеанса. Пораженный участок обрабатывается 2 раза в неделю, на курс не более 24 сеансов.
При тяжелых формах ГА – ПУВА-терапия. Используется псорален и его производные в дозе 0,5 мг на кг массы тела за 2 часа до процедуры. Доза облучения – с постепенным увеличением от 1 Дж на 1см2 до 15 Дж на 1см2
СПОСОБЫ ЛЕЧЕНИЯ ГА, НЕ ВХОДЯЩИЕ В ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Есть единичные сообщения об успешном применении препарата "Алефацепт" в лечении тяжелых форм ГА. "Алефацепт" представляет собой рекомбинантный белок, состоящий из внеклеточного СD2-связывающего фрагмента антигена, который ассоциирован с функцией лейкоцитов LFА-3 человека, связанного с константным фрагментом (Fс) иммуноглобулина человека G1. Избирательно связывая СD2, этот белок способствует уменьшению количества Т-лимфоцитов с высоким содержанием СD2. "Алефацепт" нарушает взаимодействие LFА3—СD2, которое играет важную роль в активировании Т-лимфоцитов [3, С.44].
В работе [10] был предложен метод лечения нерубцовых алопеций неактивированной тромбоцитарно-лейкоцитарной аутоплазмой (неТЛАП). Было исследовано 60 больных нерубцовыми алопециями (24 мужчины и 36 женщин) в возрасте от 18 до 72 лет (средний возраст составил 33,3 ± 2,5 года). У 23 (38,4%) больных диагностирована очаговая алопеция, у 22 (36,6%) - андрогенетическая алопеция, и у 15 (25%) - диффузная телогеновая алопеция. У 35 доноров был проведен забор 2 пробирок крови из локтевой вены в вакуумные пробирки объемом 9 мл с содержанием Na3C6H5O7 3,8%.
Затем подвергали центрифугированию в центрифуге ЕВА 20 при оборотах 500 об/мин в течение 5 мин. В результате 1-го этапа центрифугирования кровь разделяли на три фракции: 1-й слой - эритроциты, 2-й слой - лейкоциты и тромбоциты, 3-й слой - смесь богатой и бедной клетками плазмы. Для получения тромбоцитов в концентрации 1500-2500 х 109/л и лейкоцитов в концентрации 20-30 х 109/л, находящихся в собственной плазме крови, необходимо отобрать слой бедной и богатой клетками плазмы, а также 2-й слой со следовым количеством эритроцитов, и подвергнуть полученную смесь слоев 2-му этапу центрифугирования на оборотах 1200 об/мин в течение 10 мин. Из 9 мл крови получается 1 мл средства, содержащего 1500-2500 х 109/л тромбоцитов и 20-30 х 109/л лейкоцитов, находящихся в собственной плазме крови. Концентрация клеток в полученном средстве является ключевым аспектом в эффективности предлагаемого метода лечения. Полученную неТЛАП вводили внутрикожно в волосистую часть головы в объеме 0,01 мл на 1 см2 на глубину 2 мм, с интервалом 1 процедура каждые 1-4 недели.
У больных очаговой алопецией клинический эффект отмечен на 5-7-й день после 1-й процедуры в виде сокращения зоны «расшатанных» волос у 5 больных, что свидетельствовало об остановке прогрессирования заболевания. Интенсивный рост волос наблюдался через 3 нед терапии и к концу курса - восстановление волос в очагах поражения. По окончании лечения было достигнуто клиническое выздоровление у 90%, значительное улучшение у 6%, улучшение у 4% пациентов.
Курс лечения:
Больным очаговой алопецией необходимо было проведение инъекций по всей волосистой части головы до зарастания очагов, 1-й месяц -каждые 7 дней, далее через 3-4 нед (в среднем 7 процедур).
На основании выполненных исследований был получен патент РФ №2583552 от 30.03.15.
В статье [8] предложена оптимальная комплексная методика комбинированного использования фармаколазеропунктуры с учетом микрогемодинамики в очагах облысения.
Под наблюдением авторов в клинических условиях находились 75 больных ГА средней степени тяжести. Стационарную стадию отметили у 77,3%, прогрессирующую стадию — у 22,7%. Средняя продолжительность заболевания составила 2,3 ± 0,5 года. Все пациенты получали комбинированное фармако-физиотерапевтическое лечение, которое включало лазеропунктуру на билогически активные точки, расположенные на голове (височная область), задней поверхности шеи и спины, передней поверхности туловища, конечностях, а также на аурикулярные точки (по принципу соответствия).
Курс при стабильном процессе составил 15 процедур, при прогрессирующем — 20, проводимых ежедневно. Воздействие на одну аурикулярную точку осуществляли на протяжении 30 с, на корпоральную — 2 мин. Непосредственно на область патологических очагов проводили фармакопунктуру с использованием 1,5 мл коктейля, содержащего 2% пентоксифиллина, 1 мл 1% органического кремния, 0,5 мл 2% прокаина. Состав вводили внутриэпидермально, курс состоял из 10 процедур, которые проводили 1 раз в 5 дней.
Общая эффективность комбинированного метода лечения, включающая клиническую ремиссию и значительное улучшение (сокращение очагов на 50% и более), составила 82,7%. Эффект от проводимой терапии отсутствовал лишь у 17,3% больных.
После комплексной терапии с использованием лазеропунктуры на биологически активные точки и фармакопунктуры (2 мес) отмечали выраженную положительную динамику в отношении основных показателей активных и пассивных механизмов МЦ в очагах поражения.
Существуют многообещающие результаты применения при ГА тофацитиниба - ранее известного как СР-690550, являющегося мощным селективным JAK-ингибитором, который преимущественно ингибирует JAK1 и JAK3 [7]. Янус-киназы (JAKs) являются важными медиаторами передачи сигналов многих провоспалительных цито-кинов. Вместе с факторами транскрипции STAT они образуют быстрый внутриклеточный путь коммуникации между мембраной цитокина и клеточным ядром.
Этот препарат был разработан специально для лечения таких иммуновоспалительных заболеваний, как ревматоидный артрит, воспалительные заболевания кишечника, анкилозирующий спондилит, псориаз, псориатический артрит. К настоящему времени крупномасштабных исследований по применению этого препарата для лечения ОА не проводилось, но всё же некоторый опыт накоплен.
Открытое клиническое исследование, в котором тофацитиниб назначали в дозе 5 мг 2 раза в день 66 больным ОА (не менее 50% поражения), показало процентное изменение по шкале SALT (оценка тяжести ОА) 21%. У 64% отмечался некоторый рост волос за 3 мес лечения. У 32% пациентов отмечалось увеличение плотности волос более 50% по шкале SALT.
По данным другого исследования, в котором 63 больным ОА с поражением волосистой части головы не менее 40% назначали тофацитиниб в течение 6 мес (по 5 мг 2 раза в день в качестве монотерапии), наблюдалось полное отрастание волос у 39,7% пациентов.
C. Shivanna и соавт. в исследовании, включавшем 6 больных ОА, резистентных к другим видам лечения, назначали тофацитиниб в течение 6 мес. Уже к концу 12-й недели у всех пациентов наблюдалось статистически значимое увеличение плотности волос. После прекращения приёма препарата не было рецидивов ни у одного пациента.
В клиническом случае, представленном A. Gupta [34], у 2 пациентов с длительно протекающей ОА наблюдался значительный рост волос на волосистой части головы и бороде, отмечалось полное отрастание бровей и ресниц к 8-му месяцу монотерапии тофацитинибом. При этом отсутствовали какие-либо побочные эффекты.
Появились сообщения о местном лечении тофацитинибом. В одном описанном клиническом случае сообщается, что после 1 мес терапии 2%-ным раствором тофацитиниба (кратность применения 2 раза в день) у больного отмечалось незначительное отрастание ресниц, а к 4 мес отмечалось полное отрастание верхних ресниц.
Помимо тофацитиниба, для лечения ОА хорошо себя зарекомендовал другой представитель группы JAK-ингибиторов – руксолитиниб [7]. По данным сравнительного исследования N.Almutairi и соавт., эффективность этих двух препаратов оказалась практически одинаковой. В этом исследовании участвовало 75 человек с ОА, разделённых на две группы. Одна группа (n = 37) применяла тофацитиниб по 5 мг 2 раза в день, вторая группа - руксолитиниб 20 мг 2 раза в день (n = 38). Лечение продолжалось в течение 6 мес. Оба препарата вызывали заметное отрастание волос со средним изменением показателя SALT 95,2 ± 2,69 в группе тофацитиниба и 93,8 ± 3,25 в группе руксолитиниба.
Проводилось исследование [12] по лечению алопеции витаминами группы В.
Под наблюдением авторов находилось 32 больных в возрасте от 20 до 60 лет с жалобами на диффузное выпадение волос. Были сформированны 2 группы — основная и контрольная, по 16 женщин в каждой. Все пациентки получали комплексную терапию. Больным основной группы наряду с комплексной терапией назначали витамины группы В и лосьон с шампунем на основе B6 и метионина (предшественника цистина).
В качестве комплексной терапии в обеих группах использовали медикаментозные препараты (витамины А, Е, микроэлементы, сосудистые и седативные препараты). В основной группе пациентам инъекционно вводили витамины группы В в кожу волосистой части головы 1 раз в 7 дней. Длительность терапии составляла в среднем 8—12 нед.
Кроме того, всем больным основной группы применяли комплекс лосьон и шампунь. Лосьон наносили по 2 мл (14 нажатий) на всю волосистую часть головы, нежно массируя, 1 раз в день вечером в течение 6 нед, затем также по 2 мл 3 раза в неделю еще 6 нед. Шампунь использовали 3 раза в неделю в течение 12 нед, оставляя его на несколько минут на голове и потом тщательно смывая.
В результате проведенной терапии у всех больных основной группы отмечен положительный терапевтический эффект: у 11 (68,75%) достигнуто значительное улучшение, у 3 (18,75%) — улучшение, у 2 (12,5%) — незначительное улучшение.
Положительный эффект в контрольной группе также наблюдали у всех пациенток: у 4 (25%) — достигнуто значительное улучшение, у 6 (37,5%) — отмечалось улучшение, у 6 (37,5%) — незначительное улучшение.
Источники:
1. Балтабаев А.М. Дифференциально-диагностические критерии гнездной алопеции/ А. М. Балтабаев, В. П. Ткачев, М. К. Балтабаев// Российский журнал кожных и венерических болезней. - 2016; - 19(6):С. 359-364.
2. Беречикидзе Т. Т. Вирусная гипотеза патогенеза гнездной алопеции (теория патогенеза)/ Т. Т. Беречикидзе, К. М. Ломоносов// Российский журнал кожных и венерических болезней. – 2012. - №3. – С. 41-44.
3. Беречикидзе Т. Т. Цитокины в патогенезе гнездной алопеции/ Т. Т. Беречикидзе, К. М. Ломоносов// Российский журнал кожных и венерических болезней. – 2012. - №2. – С. 56-57.
4. Болотная Л. А. Сосудистый эндотелиальный фактор роста и его патогенетическое значение при заболеваниях кожи/ Л. А. Болотная, И. М. Сербина, Е. И. Сариан// Дерматовенерология. Косметология. Сексопатология. – 2011. - №1-4. – С88- 94.
5. Калинченко С. Ю. Гнездная алопеция как клиническое проявление аутоимунного воспаления на фоне дефицита витамина D/ С. Ю. Калинченко, Л. О. Ворслов, Р. А. Терушкин// Инфекционные болезни: Новости. Мнения. Обучение. – 2020. – Том 9. № 2. – С. 99 – 102.
6. Карякина Л. А. Коморбидность гнездной алопеции и целиакии/ Л. А. Карякина, К. С. Кукушкина, А. С. Карякин//Экспериментальная и клиническая гастроэнтерология. – 2021. - № 188 (4). – С. 194- 198
7. Лепехова А. А. Применение ингибиторов янус-киназы в лечении очаговой алопеции (обзор литературы)/ А. А. Лепехова, Л. М. Чернявская//Российский журнал кожных и венерических болезней.- 2019; - 22(1-2). С 61-64.
8. Монахов С. А. Сочетанный фармако-физиотерапевтический метод в лечении очаговой алопеции/ С. А. Монахов, А. Ю. Ляшенко, Н. Б. Корчажкина, Л. С. Круглова, Р. А. Шаблий, М. А. Перминова, О. Ю. Олисова// // Российский журнал кожных и венерических болезней. – 2012. - № 3. – С. 45-46.
9. Николаева Т. В. Показатели антиоксидантной активности и перекисного окисления липидов у больных гнездной алопецией/ Т. В. Николаева, Н. П. Сетко, С. И. Красиков, Л. Г. Воронина, А. А. Петрова, Н. В. Шарапова// Оренбургский медицинский вестник. – 2017. – Том V № 1 (17). – С. 29-33.
10. Рагимов Г.А. Неактивированная тромбоцитарно-лейкоцитарная аутоплазма в лечении нерубцовых алопеций/ Г. А. Рагимов, О. Ю. Олисова, К. Г. Егорова// Российский журнал кожных и венерических болезней. – 2016. - № 19(6). – С. 369-377
11. Тихоновская И. В. Патоморфологические проявления гнездной алопеции/ И. В. Тихоновская, О. В. Лесничая//Вестник Витебского государственного медицинского университета. – 2017. – Том 16, № 1. – С. 80-87
12. Ткаченко С. Б. Терапия диффузной алопеции с использованием внутрикожного введения витаминов группы В и комплекса Цистин В6/ С. Б. Ткаченко, О. Ю. Олисова, Е. Ю. Пащенко, З. К. Бучаева// Российский журнал кожных и венерических болезней. – 2013. - № 3. – С. 58-61
13. Царева Е. Д. Из коллекции врача-дерматовенеролога Царевой Е.Д. Разнообразие очаговых форм выпадения волос/Царева Е. Д.// Российский журнал кожных и венерических болезней. – 2016. - № 19(3). – С. 190-192
14. Федеральные клинические рекомендации по ведению больных алопецией гнездной
15. Rudnicka L. Atlas of Trichoscopy. Dermoscopy in Hair and Scalp Disease/ L. Rudnicka, M. Olszewska, A. Rakowska.- Springer-Verlag London, 2012
прочитано
17471
раз